神経剤(タブン[GA]、サリン[GB]、ソマン[GD]、VX)
自衛隊中央病院 箱崎 幸也・越智 文雄・宇都宮 勝之
神経剤(タブン[GA]、サリン[GB]、ソマン[GD]、VX)
特性
サリンは無臭性で最も揮発性が高い。VXは揮発性は低いが最も殺傷力が強い。神経剤は組織のアセチルコリンエステラーゼを抑制し、アセチルコリン過量となり様々な症状を生じる。
徴候と症状
症状は曝露の経路と容量に依存している。
蒸気の少量-中等量の曝露後、縮瞳や結膜充血、鼻汁、軽度の呼吸困難が生じる。これらの症状に加え、大量曝露時には鼻/口から多量の分泌物が生じ、全身の筋攣縮、痙攣、意識消失、無呼吸が生じる。
液剤の少-中等量曝露では、局所の発汗、嘔気、嘔吐、虚脱感がみられ、大量曝露では突然の意識消失、痙攣、無呼吸、弛緩性麻痺が認められる。
除染方法
次亜塩素酸または大量の水。
検査法
急性期では、赤血球ChE値は血漿ChE値よりもより感受性が高い。
治療
呼吸困難に対し換気と気道の吸引が必須である。アトロピン、PAM、ジアゼパムが基本、最小限の治療で高い救命率が可能である。
概要
神経剤は化学剤の中で、最も毒性が強く致死的である。この致死性のため神経剤は、戦場においても最も大きな脅威となる。それに加えて比較的製造が簡単なことから、テロリスト等も化学剤を製造することが可能であると考えられている。
よってすべての初動対応要員はこれらの神経剤に精通し、対処法を知っておく必要がある。
第2次大戦前、ドイツはタブン・サリンを合成したが、理由は未だ明らかでないが第2次大戦では使用しなかった(※1)。戦場で使用された神経剤は、イラクが1983年にイランに対して使ったタブンと、1988年クルド人に対して使ったサリンだけである。
サリンは、1994年6月27日の松本市の事件では、死亡7人、入院56人、1995年3月20日の東京地下鉄サリン事件では被災者約5500人、死亡12人の儀牲者を出した(※2)。
神経剤を製造・貯蔵し散布する技術は、多くの国がその技術を保有していると考えられている。
物理/化学的特徴
神経剤は適度な環境下では液体である。散布された場合、揮発性の高いものは蒸気と液体による危険性を有する。他のものは揮発性が弱く基本的には液体で危険性を有する。
G神経剤はVXよりも揮発性が高い。GB(サリン)は最も揮発性であるが、水ほど気化性は高くない。VXは揮発性が低くゆっくりと揮発し、最も殺傷力が強力(致死量 4mg)である。GFは神経剤のなかでは揮発性は弱い。
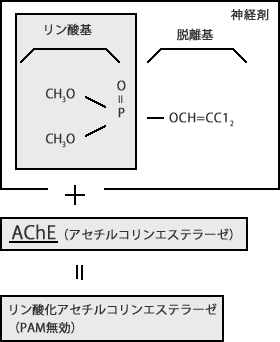
神経剤は有機リンリソ系殺虫剤と同様に、リン酸基と脱離基からなる。殺虫剤では、リン酸基が(CH30)2または(C2H50)2であるが、神経剤はアミトンを除きリン酸基が CH3あるいはC2H5となり直接Pに付いている。
脱離基は、有機リン剤がコリンエステラーゼと結合するとリン酸基から離れ、リン酸化アセチルコリンエステラーゼとなる。これは、このあと自然回復の道をとるか、あるいはアルキル基の1つ(CH3)がとれて、エージング(老化)の道をたどる。エージングしたリン酸化アセチルコリンエステラーゼに対しては、PAM(Pralidoxime iodide:プラリドキシム)は効果がない(※3)。
神経剤を脱離基の違いにより、G剤とV剤に分類することがある。G剤の脱離基は、タブンタブソのCN以外はフッ素である。V剤の脱離基には、硫黄マスタードの毒性官能基である -SCH2CH2が含まれている。
神経剤におけるエージング(老化)
神経剤はリン酸基と脱離基とから成る(図はDDVP)神経剤のリン酸基がアセテルコリンエステラーゼ(AChE)と結合すると脱離基は離れリン酸化アセチルコリンエステラーゼとなり活性を失うリン酸化コリンエステラーゼは、時間経過とともにリン酸基中のアルキル基(図のCH3)を離してイオン化し、復活剤のPAMを寄せ付けなくなる。この現象をエージング(老化)と呼ぶ。
はほとんと全ての神経剤のエージング時間は、急性期症状が生じる時間よりも長い。しかし、ソマンのエージング時間は約2分であり、PAMの有用性は2分後には大きく減少する。
G剤
GA(タブン)、GB(サリン)、GD(ソマン)、GE、GF(シクロサン)
V剤
VX、VE、VG(アイトン)、VM
特性・作用機序
アセチルコリンエステラーゼの種類
神経剤は、重要な酵素であるアセチルコリンエステラーゼの作用を阻害することにより毒性を示す。
アセチルコリンエステラーゼは、血漿中、赤血球中、組織のコリン作動性受容体周囲、の3カ所に存在する。
神経剤はこれら3カ所全てのコリンエステラーゼに作用するが、最も重要なのは、組織に存在するコリンエステラーゼに対する作用である。
神経剤の作用機序 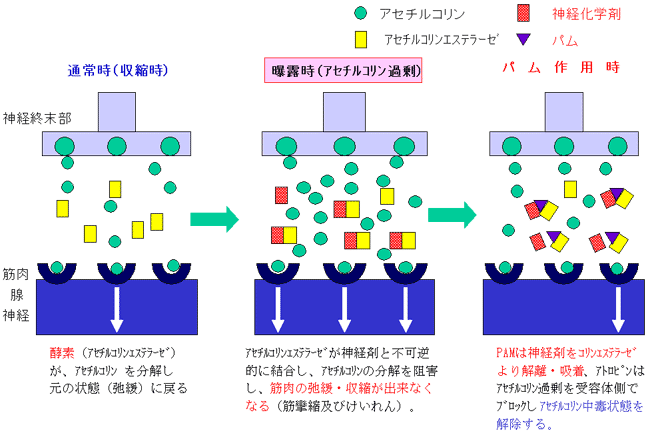
作用機序
アセチルコリンは神経伝達物質であり、主に平滑筋、 骨格筋、 中枢神経、 腺に作用する。アセチルコリンの作用は、筋、 腺、神経をシナプスすなわち接合部を介して刺激させ作動することである。終末器官(例:骨格筋)を刺激するために、神経終末はアセチルコリンをシナプスに放出し筋肉を収縮させる。筋肉はアセチルコリンが存在するかぎり、収縮を持続する。アセチルコリンエステラーゼという特別な酵素が、直ちにアセチルコリンを分解し効力のない物質に変換させる。この作用が、筋肉収縮を中断させる。通常このon〜offは非常に速く効率的に起こり、筋肉の効果的なコントロールが可能となる。
神経剤が組織のアセチルコリンエステラーゼの作用を阻害すると、アセチルコリンエステラーゼはコリン作動性受容体部位(筋肉・腺・神経組織など)でのアセチルコリンを加水分解することができなくなる。アセチルコリンがシナプス中に急速に蓄積・過剰状態となり、標的臓器での持続的刺激状態(中毒)を惹起する。筋肉では筋線維収縮をコントロールできなくなり、筋線維性攣縮として現れる。
その後短時間で、筋肉は疲弊し収縮を止め、呼吸筋では麻痺状態になり死亡する。筋肉以外では、分泌腺や眼での刺激状態で流涙・縮瞳など種々の症状が発現する。
血中酵素活性から、組織の酵活性を推測することが可能である。神経剤の急性曝露後には、赤血球アセチルコリンエステラーゼ活性が組織のアセチルコリンエステラーゼ活性を最も鋭敏に反映するが、回復期には血漿アセチルコリンエステラーゼ活性が組織のアセチルコリンエステラーゼ活性をより良く反映する。赤血球アセチルコリンエステラーゼ活性は、赤血球の新陳代謝率に従って1日およそ1%の割合で回復する。
組織中および血漿中のアセチルコリンエステラーゼ活性は、新しいアセチルコリンエステラーゼの合成によって回復する。組織と血漿のアセチルコリンエステラーゼの回復率は同一ではなく、すべての組織アセチルコリンエステラーゼ活性の回復も同一ではない。
しかし、神経剤を酵素から取り除くことが可能であり、酵素はいくつかの化学物質によって再活性化される。これらの物質の中で最も有用なのはPAMなどのオキシム剤である。
しかし、時間が経過し神経剤-酵素複合体がエージング(老化)していれば、オキシムは無効となる。
コリン作動性受容体部位を有する臓器としては、平滑筋、 骨格筋、 中枢神経系と、多くの外分泌腺である。ムスカリンはコリン作動性部位のいくつかを刺激するが、これらはムスカリン作動部位として知られている。これらの部位を有する臓器としては平滑筋、交感神経節がある。ニコチンは他のコリン作動性部位を刺激し、ニコチン作動部位として知られているが骨格筋や分泌腺に存在する。中枢神経系(CNS)は両方の型の受容体を有しているが、中枢神経での薬理学的作用は複雑で全ては解明されていない(※3)。
アトロピンとその類似の化合物は、ニコチン作動部位よりもムスカリン作動部位において、より効果的に過剰なアセチルコリンを阻害する。
臨床症状
神経剤曝露の最初の症状は、曝露容量と曝露経路(蒸気/液体)に依存する。致死量以下においては、同量の曝露であっても、その曝露経路により、その初期効果/症状は異なってくる。
蒸気の少量〜中等量の曝露では、数分以上経過したのち、縮瞳や結膜充血、鼻汁、肺症状が生じる。これらの症状に加えて、大量曝露時には鼻や口から多量の分泌物を伴い、全身の筋攣縮、痙攣、意識消失、無呼吸が1〜2分以内にみられる。引き続き数分以内に、呼吸停止、筋弛緩が引き起こされる。
液剤が皮膚に小量〜中等量曝露した場合、曝露部位に限局した発汗、嘔気、脱力感が認められる。皮膚への大量の液剤曝露時には、その効果は数分以内に引き起こされる。通常は1〜30分の無症候性期間があるが、それ以降に突然次々と意識消失、痙攣、 無呼吸、筋弛緩などを発症する。皮膚に少量液剤が付着した後、約18時間後に嘔気・嘔吐などの消化管症状が出現した例もある。症状発現までの期間が長くなるほど、重症度は低い。
神経剤曝露による特徴的な症状は縮瞳であり、その他非特異的な症状は、SLUDGEと略されSalivation(唾液分泌)、Lacrimation(流涙)、Urination(尿失禁)、Defecation(便失禁)、Gastric Emptying(空腹感)である(※4)。以下に、詳細な症状を解説する。
視覚系
縮瞳は、神経剤蒸気が直接眼に触れた時、数秒から数分以内にみられる特徴的な徴候である。もし皮膚に液剤が曝露されても、少量であれば縮瞳は生じない。
1995年東京の路上でのVX被曝患者では、筋攣縮、 鼻汁、 発汗などのムスカリン様症状は顕著であったが、縮瞳は3時間後に出現しこの事例でも縮瞳は必ずしも神経剤曝露の指標にはならなかった(※5)。液剤曝露が中等量時には縮瞳を生じることもあるが、致死量ではほぼ全例で縮瞳を生じる。
液剤の水滴が、眼の中や眼周囲に付着した時にも縮瞳を生じる。縮瞳は通常両側性だが、防護マスクの一部損傷があれば片側性のこともある。
縮瞳は、しばしば目の痛みとともに、暗視、 霧視、 結膜充血、 嘔気、 嘔吐などの症状を伴う。目の痛みとは、眼球内もしくは周囲の鋭い痛みや鈍痛であるが、さらに前頭部痛を生じる頻度も高い。このような痛みは、毛様体筋痙攣によると考えられている。
暗視は縮瞳によって生じるが、視覚路のコリン作動性神経刺激症状も関与している。霧視の原因はよく解っていない。結膜充血は軽度から重度の場合もあり、時に結膜下出血をみることもある。
嘔気(時には嘔吐)は縮瞳に伴う、一般症状の気分不快として生じることもある。縮瞳、 目の痛み、 暗視、 嘔気は、眼に対する局所的なホマトロピンやアトロピンの投与で改善される。
呼吸器系
鼻汁と気道分泌物は、神経剤蒸気曝露時の初期徴候の一つである。その重症度は、容量依存性である。
少量の神経剤被曝では軽度の胸部絞厄感、大量の神経剤被曝では重篤な呼吸困難を起こし数分で呼吸停止に至ることもある。
この呼吸障害は、気管支収縮・気道分泌物亢進・呼吸筋麻痺、さらに中枢神経抑制で引き起こされる。
消化管系
神経剤吸収後、消化管運動増加と消化管壁の分泌量増加がみられる。嘔気/嘔吐は、皮膚の液剤曝露後の初期徴候でもある。下痢が大量曝露時に生じることもある。
分泌腺
神経剤の蒸気は接触した分泌腺から、例えば涙液、 鼻汁、 唾液、 喀痰などを増加させる。神経剤の付着皮膚周囲には局所的発汗がみられ、大量の液剤/蒸気曝露時には全身の発汗も生じる。
神経剤が全身に吸収された場合には、消化管分泌腺からの分泌増加も起こる。
骨格筋
骨格筋における神経剤の初期症状は、筋攣縮や筋痙攣の筋刺激である。大量の神経剤曝露後には、倦怠感と筋力低下直後に筋弛緩に移行する。
筋攣縮は液剤が皮膚に付着した部位に早期に見られ、全身の攣縮は大量の液剤曝露後に生じることが多い。この症状は、他の急性徴候/症状が消退した後も長時間持続する。
中枢神経系
大量の神経剤曝露では中枢神経系機能を障害し、意識消失、痙攣、呼吸停止が起こる。この徴候は曝露後1分以内にみられるが、皮膚への液剤の曝露時には1〜30分後に出現する。
少量曝露後の中枢神経系への影響は、様々で非特異的である。症状には、健忘、集中力の低下、不眠、悪夢、過敏、判断力の低下、抑鬱などがある。神経剤曝露による身体的所見や他の徴候を伴わずに、これらの症状が生じることもある。
あきらかな混乱や幻覚は、神経剤では起こらないとされている。大量曝露による重篤症状からの回復期に、健忘、集中力の低下、不眠等の症状が4〜6週間も続くことがある。
心血管系
心拍数は迷走神経刺激により減少するが、他の因子、例えば恐怖、低酸素血症、交感神経節刺激作用、のためしばしば増加し、心拍数の変化は一定ではない。
1〜3度の房室ブロックも起こりうる。血圧は通常状態では正常血圧であるが、末期状態ではチアノーゼ、血圧低下、徐脈が生じる。
鑑別診断
重症中毒患者での診断は容易であり、縮瞳、分泌多量、全身攣縮、呼吸困難などは特徴的である。
しかし、蒸気曝露による鼻汁や胸部圧迫感は、上気道・アレルギー疾患との鑑別が困難である。縮瞳がもしあれば鑑別に有用であり、暗光中での眼検査が必須である。
消化器系疾患による嘔気/嘔吐や下痢は神経剤による症状と混同されやすく、この鑑別には赤血球ChE活性の測定が有用である。
検査所見
神経剤により血中コリンエステラーゼ(ChE)活性は阻害される。このChE値低下は診断に有用である。神経剤曝露時の急性期には、血漿コリンエステラーゼ値よりも、赤血球コリンエステラーゼ値の方が感受性が高い。
神経剤蒸気の少量曝露では、赤血球コリンエステラーゼ値は正常のことも低下することもあり、局所症状の重症度とChE値の相関は認められない。
松本サリン事件でも、急性期の眼、 鼻症状を訴えた患者の多くは、血漿コリンエステラーゼ値は正常であり、初期局所症状とコリンエステラーゼ値は必ずしも相関しなかった(※6)。
一般に重症者では赤血球コリンエステラーゼ活性は70〜80%またはそれ以上阻害されている。
また、赤血球コリンエステラーゼ活性が50%までの低下であれば全身症状は出現しないと考えられている。他の検査所見に神経剤に特徴的なものはない。
同定とトリアージ
初動対応要員は、患者の神経剤曝露時の初期徴候(視野が薄暗くなる、結膜充血、鼻汁、胸部圧迫感、軽度の筋力低下など)の有無をまず確認しなければならない。周辺の植物や小動物の変化にも注意を向け、様々な異変があれば直ち周囲に警告を発するべきである。
救助チームのすべてのメンバーは化学防護衣をまず装着し、もし曝露が疑われるなら拮抗剤(アトロピン・PAM)投与を考慮する。初動対応要員は神経剤曝露を疑った時には、まず患者と救護者自身のさらなる曝露からの防護をしなければならない。
意識がなく、痙攣中または痙攣後で、呼吸困難や無呼吸で弛緩状態にある重症患者であっても、血圧などの循環動態が保たれていれば適切・迅速な治療で救命可能である。これらの患者は、適切な治療が受けられる場合、緊急治療群(赤)に分類される。
縮瞳、眼のかすみ、鼻汁があり全身状態やや不良で軽度の呼吸困難を伴うが、意識や自発呼吸があり痙攣のない患者は最小治療群(黄)に分類され、治療で高い生存率を示す。
歩行・会話可能な患者は呼吸可能で血行動態も保たれており、治療待機群(緑)に分類される。何れにしても経過観察を十分に行い、再度トリアージを実施し、必要に応じ治療を行なう。
トリアージと症状・治療
| 群 | 症状等 | 治療法等 |
| 治療待機群(緑) | 軽度の縮瞳はあるが、全身状態良好 | 経過観察(必要時、血管確保) |
| 最小治療群(黄) | 縮瞳、眼のかすみ、鼻汁、軽度の呼吸困難があり、全身状態は概ね良好 | 血管確保後、アトロピン6mg/PAM500mg投与にて、転送 |
| 緊急治療群(赤) | 縮瞳があり、痙攣・意識消失・呼吸困難があり、全身状態不良 | 気道/血管確保後、アトロピン6mg/PAM 1500mg、ジアゼパム10mg投与にて、最優先緊急転送 |
| 死亡群(黒) | 血圧が測定不能者や頚動脈拍動が触知されない者(但、医療リソースとのバランスで、緊急治療を行なう場合もある) | |
※トリアージ後30〜60分後の再チェックは必須
治療
神経剤曝露された患者でも、早期の人工呼吸や拮抗剤投与が施されたなら生存する可能性は大きい。
神経剤中毒の治療には除染、呼吸管理、拮抗剤投与、支持療法などがあり、患者状況により治療法が選択される。急性期に最も重要なのは、気道確保/呼吸管理(大量曝露時:30分〜3時間)、分泌物の頻回な吸引と循環管理である。
気道収縮や分泌物のため気道抵抗は高く(50〜70cm水柱)、当初換気は困難である。アトロピンの作用で、多量の気道内分泌物の粘調度が高まるため、換気運動を阻害する。
そのため、頻回な気道内容の吸引が必要である。
殺虫剤中毒時のアトロピン投与量(※3)
神経剤中毒時での総必要量は20mg程度であるが、重症の有機リン系殺虫剤中毒の場合、1日500〜1000mgのアトロピンが数日〜数週間にわたって必要なことがある。
有機リン系殺虫剤の経口中毒では、長期間にわたって消化管中に留まったり活性型に代謝され続けるためと考えられている。
拮抗剤
蘇生の次の重要なステップは拮抗剤の投与である。現在2つの薬剤、すなわちアトロピンとPAMが使用できる。PAMはリン酸化コリンエステラーゼのエージング (老化)現象のために、ある時間以上経過すると投与しても無効であり、このことは治療面から重要である。リン酸化コリンエステラーゼの老化の速さは、リン酸基の種類によって決定され毒性とは関係ない。
老化の半減期は、VX・タブンが46時間、サリンが5時間、ソマンは2分で最も速く、ソマンに対しはビスピリジニウムのHI-6が有効である(※7)。サリンには半量エージング時間の5時間を目処に、出来るだけ早期にPAMを投与しなければならない。
アトロピン
抗コリン剤であるアトロピンは、末梢性ムスカリン作動部位(全ての副交感神経末端と、汗腺への交感神経末端)において過剰アセチルコリンの効果を阻止することにより作用する。運動神経末端のアセチルコリンに対しては拮抗作用はなく、痙攣や筋攣縮を阻止することは出来ない。
正常人へのアトロピン少量(2mg)投与では、散瞳、分泌物/消化管蠕動の抑制、頻脈を生じ、暑熱環境下においては発汗抑制による熱中症を惹起する可能性がある。さらに、10mg以上のアトロピン投与ではせん妄状態を引き起こすことがあり注意を要する。
アトロピン投与は、2mgずつ投与を行なうが、投与量の目安は分泌物量と換気の容易さである。縮瞳はアトロピンでは改善せず、散瞳を治療の目安としてはならない。軽症者では、改善がなければ10分後に繰り返し投与する。重症者では初期の数時間で3〜5分間隔を目安に総投与量10〜20mgのアトロピンが必要であり、呼吸が楽になり会話が出来るまでアトロピンが投与されるべきである。
神経剤の皮膚への曝露時には、皮膚付着後30分〜3時間後に症状が出現し、その後も吸収が持続し症状が次第に増悪することがあるのでアトロピンの投与中止時期は慎重に決めなければならない。投与経路は静脈注射が望ましいが、筋肉注射や必要なら気管内投与も行なう。
静脈注射は、理論的には低酸素状態において心室性不整脈(心室細動)を誘発することもあり注意を要する。低血圧患者や静脈確保困難な患者には、アトロピンは気道内チューブか直接気道内に投与する。この気道内投与にて、気道周囲の血管を経てアトロピンは素早く体内に吸収される。小児の投与量は0.02mg/kgごと(奇異性徐脈を防ぐために0.1mgを最大投与量とする)に0.12mg/kgまで増量する。
神経剤暴露時の重症者への薬物投与ガイドライン
| 薬剤 | 量 | 間隔 | 投与経路 | 投与終了点 |
| アトロピン | 2mg | 軽症:10分 中〜重症:3〜5分 |
静注(又は筋注、気道) | 分泌物乾燥又は20mg |
| PAM | 1g | 60分 | 静注20分以上(又は筋注) | 自発呼吸の再開 |
| ジアゼパム | 予防:5mg 痙攣時:10mg |
2〜3時間 | 予防は経口 静注(又は筋注、気道) | 痙攣停止 |
Weapons of mass destruction- Emergency care - In: care of chemical agent injuries. 一部改編
PAM
PAMは神経剤とコリンエステラーゼの結合を解除し、コリンエステラーゼを再生することにより作用する。
この作用はニコチン作動性レセプターを有する骨格筋などで顕著で、痙攣や筋攣縮は回復する。ムスカリン作動性レセプターを有する分泌腺では、PAMの拮抗作用は乏しいとされている。
PAMは血液脳関門を通過しないので、脳内のリン酸化アセチルコリンエステラーゼには無効と考えられている。PAMはアトロピンと違い速効性に乏しく、通常アトロピンと併用して投与される。PAMは、軽症者には500mg、 重症者には1500mgを生理食塩水l00mlとともに20〜30分で静脈投与し、重症例には以後250〜500mg/時間での持続投与が必要である。
投与間隔は一般的には60分とし、投与速度が速いと血圧上昇がみられるので注意を要する。小児量は軽症には25mg/kgで最大量600mg、重症には50mg/kgを静注もしくは筋注で投与する。PAMの投与終了目安は、自発呼吸の再開である(表4-5)。
ジアゼパム
ジアゼパム(セルシンR)は抗痙攣薬で直接神経剤には作用しないが、痙攣持続で生じる脳障害を抑制する。他のベンゾジアゼピン系薬剤も、ジアゼパムと同様の効果があり適量であれば代用可能である。
ソマン中毒の動物実験で、拮抗剤群と拮抗剤・ジアゼパム併用群では、併用群で痙攣や後遺症が少なかなった。以上のデータより、現時点では中等症以上の患者では痙攣がなくても、アトロピン・PAMと併用してジアゼパム5mgの経口投与が推奨されている。
痙攣発症時にはジアゼパムは、初回10mgをゆっくり静脈注射あるいは筋肉注射する。小児投与量は0.2mg/kgで最大量10mgを、静脈注射、 筋肉注射する。初回投与後、10分以上の痙攣持続時に再投与を行なう。
経時的変化
アトロピン・PAM・ジアゼパムを使用する場合、患者の反応を注意深く観察することが重要である。
患者の症状/徴候から、追加投与の必要性を評価する。特に大量の液剤が皮膚に付着している場合には稀に30分以上経過してから、痙攣や意識消失発作を生じるので注意を要する。少量被爆時では10時間以上経過して症状が出現することもあり、少なくとも18時間は経過観察を行なう必要がある。
点眼剤
縮瞳に関連した眼症状、頭痛、嘔気は、アトロピン注射では軽減しない。
症状が増強するならば、トロピカミド点眼剤(ミドリンM、P)を投与すれば縮瞳関連症状は軽減するが、眩しさや霧視が出現することもあり注意を要する(※8)。
自動注射器(MARK1:アトロピン 2mg・PAM 600mg)(※1)
迅速な拮抗剤治療は、除染前にも必要である。野外での拮抗剤注射には自動注射器が有用であり、これは防護服を着ていても使用可能である。内蔵された注射針は、重ね着した服を簡単に貫き、筋肉注射が容易に可能である。
神経剤曝露の初期症状が出現したら、MARK1キット1セットを直ちに使用する。10分毎に評価し、追加投与を考慮しなければならない。重症患者では、通常MARKIキット3セットとジアゼパムを投与する。迅速な治療で患者は数時間かけゆっくりと回復し、酸素投与を行い患者を暖かくし素早く後送する。
自己自動注射器(MARK - I Kit)

ラベル 1:PAM600mg
ラベル 2:アトロピン2mg
米軍では、個人が3セット携行ジアゼパム10mgも携行
予防処置
過去数十年間多くのカーバメート剤が神経剤の予防薬として研究され、効果や安全性からピリドスチグミン(メスチノン)が実用化されている。
カーバメート剤は有機リン剤と、同じ機序で神経筋接合部において、アセチルコリンエステラーゼと結合しその作用を阻害する薬剤である。カーバメート剤はアセチルコリンエステラーゼをカルバミル化し、その間アセチルコリンエステラーゼは神経剤から保護される。カルバメート化アセチルコリンエステラーゼの自然回復は、有機リン化合物の場合と違い半減期15〜30分と短いのでアセチルコリンエステラーゼはまもなく活性を回復する。
神経剤の予防に、米軍では1990年からカーバメート剤のピリドスチグミン1錠30mg、21錠入りパックを各個人に配備し、神経剤曝露の予想される状況では、8時間毎に1錠(30mg)の服用が指示される。この量では、アセチルコリンエステラーゼの20〜40%がカルバミル化されるだけなので、カーバメート剤による中毒症状は現れない。
ソマン曝露時には、ソマンのエージングが短いため拮抗剤が無効なことが多い。米軍の動物実験ではピリドスチグミン投与にて、サリン・VX曝露時の生存率改善は認められなかったが、ソマン曝露時には生存率の改善が報告されている。
湾岸戦争中(1990年12月)多くの米軍兵士がピリドスチグミンを内服し、予想以上に高頻度の副作用が認められた。鼓腸、下痢、腹痛、嘔気などの消化器症状が50%、頻尿が5〜30%、頭痛、鼻汁、発声困難などが5%以下であったが、医療処置を要した兵士は数%であり、喘息などで服薬中断を余儀なくされたのは1%未満であった(※9)。
長期影響
神経剤曝露後、個人差があるが軽微な脳波異常が1年以上残存することが報告されている。
松本サリン中毒患者の5年後の健康調査報告書では、頭痛、易疲労感、目の疲れなどの自覚症状が報告されている(※6)。
しかしこの自覚症状が、神経剤が直接影響したものかPTSDに関連するものかどうかは不明である。殺虫剤中毒後に報告されている多発神経炎は、神経剤曝露後ではこれまで報告されていない。
動物の神経剤の高濃度曝露では、数週間で回復する筋壊死が報告されているがヒトでは報告されていない。